6-8 सप्ताह की गर्भकालीन आयु में पंजीकरण के लिए प्रसवपूर्व क्लिनिक से संपर्क करना सबसे अच्छा है। पंजीकरण के लिए, आपको एक पासपोर्ट और अनिवार्य चिकित्सा बीमा (सीएचआई) की पॉलिसी प्रस्तुत करनी होगी। वैसे, जल्दी पंजीकरण (12 सप्ताह तक) के साथ, एकमुश्त नकद भत्ता देय है। गर्भावस्था के सामान्य पाठ्यक्रम में, बच्चे को जन्म देने की पूरी अवधि के दौरान कम से कम सात बार स्त्री रोग विशेषज्ञ के पास जाने की सलाह दी जाती है। पहली तिमाही में - महीने में एक बार, दूसरी तिमाही में - हर 2-3 सप्ताह में एक बार, 36 सप्ताह से लेकर प्रसव तक - सप्ताह में एक बार। इसके अलावा, गर्भावस्था के दौरान, तीन स्क्रीनिंग अल्ट्रासाउंड परीक्षाओं से गुजरना आवश्यक होगा: 11-14 सप्ताह, 18-21 सप्ताह और 30-34 सप्ताह की अवधि में।
पहली नियुक्ति में, प्रसूति-स्त्री रोग विशेषज्ञ महिला की जांच करता है, गर्भावस्था के तथ्य की पुष्टि करता है, योनि और गर्भाशय ग्रीवा की दीवारों की स्थिति का आकलन करता है। डॉक्टर गर्भवती मां के वजन, ऊंचाई, रक्तचाप और श्रोणि के आकार को भी मापता है - भविष्य में, इन मापदंडों को प्रत्येक परीक्षा में दर्ज किया जाएगा। इसके अलावा, डॉक्टर आवश्यक दस्तावेज भरता है, पोषण और विटामिन लेने पर सिफारिशें देता है, परीक्षणों और अन्य विशेषज्ञों के लिए रेफरल लिखता है।
गर्भावस्था के दौरान वनस्पतियों पर एक धब्बा।सूक्ष्म जांच के लिए डॉक्टर को फ्लोरा और साइटोलॉजी पर एक स्मीयर लेना चाहिए। गर्भावस्था के दौरान वनस्पतियों पर बार-बार धब्बा 30वें और 36वें सप्ताह में लिया जाता है। विश्लेषण आपको संक्रमण की पहचान करने के लिए, भड़काऊ प्रक्रिया के विकास को निर्धारित करने की अनुमति देता है। मानदंड से किसी भी विचलन के लिए, अतिरिक्त अध्ययन निर्धारित हैं, उदाहरण के लिए, यौन संचारित रोगों (एसटीडी) के लिए एक परीक्षण। यदि वे पाए जाते हैं, तो चिकित्सक उपचार की उपयुक्तता पर निर्णय लेता है। कुछ संक्रमण भ्रूण के सामान्य विकास के लिए खतरा पैदा करते हैं, जिससे गुणसूत्र संबंधी असामान्यताएं हो सकती हैं, नाल और बच्चे के विभिन्न अंगों को नुकसान हो सकता है - यह उनका इलाज करने के लिए समझ में आता है। दवाओं में से, स्थानीय एजेंट जिनमें एंटीबायोटिक्स (सपोसिटरी, क्रीम) नहीं होते हैं, वे सबसे अधिक बार उपयोग किए जाते हैं; गर्भावस्था के दूसरे तिमाही में शुरू होने पर, डॉक्टर एंटीबायोटिक्स लिख सकते हैं।
गर्भावस्था के दौरान मूत्र का सामान्य विश्लेषण।आपको एक गर्भवती महिला के सामान्य स्वास्थ्य और उसके गुर्दे के काम का जल्दी से आकलन करने की अनुमति देता है। भविष्य में, यह बच्चे को जन्म देने की पूरी अवधि के दौरान डॉक्टर की प्रत्येक यात्रा पर किया जाता है। आपको सुबह उठने के तुरंत बाद एक विशेष प्लास्टिक कंटेनर (आप उन्हें फार्मेसी में खरीद सकते हैं) में मूत्र एकत्र करने की आवश्यकता है। रात में, गुर्दे अधिक सक्रिय रूप से काम करते हैं, परिणामस्वरूप, मूत्र अधिक केंद्रित हो जाता है - यह अधिक सटीक निदान की अनुमति देता है।
सामान्य मूत्र हल्का पीला और लगभग पारदर्शी होना चाहिए। गहरा, बादल छाए हुए मूत्र शरीर में असामान्यताओं का एक निश्चित संकेत है। ये हो सकते हैं, उदाहरण के लिए, गुर्दे के रोग, जननांग प्रणाली के अंग, संक्रमण या मधुमेह का विकास, और बहुत कुछ। अधिक सटीक रूप से, डॉक्टर यह निर्धारित करने में सक्षम होंगे कि यूरिनलिसिस के परिणामों की जांच करने के बाद वास्तव में क्या गलत है। कुछ संकेतकों में परिवर्तन के अनुसार, गर्भावधि पायलोनेफ्राइटिस (गुर्दे की संक्रामक सूजन, अक्सर गर्भवती महिलाओं में मूत्र के बाधित बहिर्वाह के कारण होती है) या प्रीक्लेम्पसिया (गर्भावस्था की एक जटिलता, जो बढ़े हुए दबाव, सूजन से प्रकट होती है) के विकास पर संदेह कर सकती है। और मूत्र में प्रोटीन की उपस्थिति)। इस प्रकार, मूत्र की एक नियमित परीक्षा आपको कई गंभीर बीमारियों की घटना को समय पर ट्रैक करने और उनका इलाज शुरू करने की अनुमति देती है।
गर्भावस्था के दौरान सामान्य (नैदानिक) रक्त परीक्षण।सबसे अधिक जानकारीपूर्ण परीक्षणों में से एक, मूत्र परीक्षण के साथ, आपको समग्र रूप से एक महिला के स्वास्थ्य का आकलन करने की अनुमति देता है, कुछ शरीर प्रणालियों के काम में समस्याओं की उपस्थिति को इंगित करता है। गर्भावस्था के दौरान रक्त परीक्षण तीन बार लिया जाता है: पंजीकरण करते समय और फिर प्रत्येक तिमाही में (18 और 30 सप्ताह में), और यदि आवश्यक हो, तो अधिक बार। यह गर्भावस्था का नेतृत्व करने वाले डॉक्टर को रोगी की स्थिति की गतिशीलता की निगरानी करने और महत्वपूर्ण संकेतकों की निगरानी करने की अनुमति देता है। गर्भावस्था के दौरान एक नैदानिक रक्त परीक्षण के परिणामों के अनुसार, ल्यूकोसाइट्स, प्लेटलेट्स, हीमोग्लोबिन की संख्या निर्धारित की जाती है, ईएसआर और अन्य संकेतकों का मूल्यांकन किया जाता है। उदाहरण के लिए, ल्यूकोसाइट्स और न्यूट्रोफिल का उच्च स्तर इंगित करता है कि शरीर में एक भड़काऊ प्रक्रिया हो रही है। हीमोग्लोबिन का निम्न स्तर शरीर में आयरन की कमी और एनीमिया के विकास की संभावना को इंगित करता है। यह रोग खतरनाक है क्योंकि भ्रूण को पर्याप्त ऑक्सीजन नहीं मिलती है, इससे उसके विकास पर नकारात्मक प्रभाव पड़ता है, और गर्भपात और समय से पहले जन्म का खतरा भी बढ़ जाता है। ईएसआर (एरिथ्रोसाइट अवसादन दर) की उच्च दर एक साथ कई गंभीर बीमारियों के संभावित विकास का संकेत देती है, ऑन्कोलॉजिकल लोगों तक, इस मामले में निदान को स्पष्ट करने के लिए अतिरिक्त अध्ययन किए जाते हैं। प्लेटलेट्स रक्त के थक्के के लिए जिम्मेदार होते हैं, इसलिए उनका उच्च स्तर इंगित करता है कि रक्त के थक्कों का खतरा है।
कौगुलोग्राम।रक्त जमावट प्रणाली कैसे काम करती है, यह भी कोगुलोग्राम द्वारा तय किया जाता है, यह विश्लेषण एक तिमाही में एक बार किया जाता है, अगर कोई विचलन नहीं होता है। यहां संकेतक आमतौर पर गर्भावस्था की शुरुआत से पहले की तुलना में अधिक होते हैं, क्योंकि इसके दौरान जमावट प्रणाली की गतिविधि बढ़ जाती है।

गर्भावस्था के दौरान जैव रासायनिक रक्त परीक्षण।यह आमतौर पर अन्य रक्त परीक्षणों की तरह ही किया जाता है। यह विभिन्न अंगों के काम में खराबी की पहचान करने में मदद करता है। उदाहरण के लिए, क्रिएटिनिन और यूरिया का उच्च स्तर गुर्दे की खराबी का संकेत देता है। उच्च बिलीरुबिन गर्भावस्था में पीलिया के विकास सहित संभावित जिगर की समस्याओं को इंगित करता है। एक बहुत ही महत्वपूर्ण संकेतक ग्लूकोज का स्तर (शर्करा के लिए रक्त परीक्षण) है। यह आपको अग्न्याशय के काम का मूल्यांकन करने और गर्भावस्था की काफी सामान्य जटिलता के विकास की शुरुआत को याद नहीं करने की अनुमति देता है - गर्भकालीन मधुमेह। ऐसा इसलिए है क्योंकि गर्भावस्था के दौरान अग्न्याशय पर एक बड़ा भार होता है। ऊंचा रक्त शर्करा का स्तर इंगित करता है कि लोहा अपना काम नहीं कर रहा है।
रक्त प्रकार और आरएच कारक के लिए विश्लेषण।डॉक्टरों को यह परीक्षण करने की आवश्यकता होती है, भले ही आपने इसे पहले किया हो। गर्भवती मां के रक्त के प्रकार को सटीक रूप से निर्धारित करना बहुत महत्वपूर्ण है, क्योंकि बड़ी रक्त हानि या अनिर्धारित ऑपरेशन की स्थिति में, डॉक्टरों को तत्काल इस जानकारी की आवश्यकता हो सकती है, और विश्लेषण करने का समय नहीं होगा। यदि एक महिला का नकारात्मक आरएच कारक है, और बच्चे का पिता सकारात्मक है, तो आरएच संघर्ष तब हो सकता है जब मां का शरीर बच्चे को एक विदेशी शरीर के रूप में मानता है और इसे खत्म करने के लिए एंटीबॉडी का उत्पादन करता है। इसके गंभीर परिणाम हो सकते हैं: एनीमिया, गर्भपात या अंतर्गर्भाशयी भ्रूण की मृत्यु के विकास का कारण। इसलिए, यदि यह पता चलता है कि एक महिला का आरएच कारक नकारात्मक है, तो बच्चे का पिता रक्तदान करता है। यदि उसके पास सकारात्मक आरएच कारक है, तो गर्भवती मां नियमित रूप से एंटीबॉडी की उपस्थिति को ट्रैक करने के लिए विश्लेषण करती है: गर्भावस्था के 32 वें सप्ताह तक महीने में एक बार, और इस अवधि के बाद और गर्भावस्था के अंत तक - महीने में दो बार। यदि यह पहली गर्भावस्था है और 28 वें सप्ताह से पहले एंटीबॉडी प्रकट नहीं हुए हैं, तो डॉक्टर एक विशेष दवा पेश करने का सुझाव देते हैं जो भविष्य में एंटीबॉडी के उत्पादन को अवरुद्ध करता है।
. इन रोगों की ऊष्मायन अवधि लंबी है, गर्भावस्था के दौरान वे तुरंत प्रकट नहीं हो सकते हैं या बिल्कुल भी नहीं हो सकते हैं, परीक्षण के परिणाम कुछ समय के लिए नकारात्मक भी हो सकते हैं। इसलिए, एचआईवी और हेपेटाइटिस के लिए रक्त की दो बार जाँच की जाती है - गर्भावस्था की शुरुआत में और 30-35 सप्ताह में। सिफलिस के निदान के लिए, वासरमैन रिएक्शन टेस्ट (आरडब्ल्यू) का उपयोग किया जाता है - यह पंजीकरण के समय, 30-35 सप्ताह की अवधि के लिए और जन्म की अपेक्षित तिथि से 2-3 सप्ताह पहले किया जाता है। यदि सूचीबद्ध गंभीर बीमारियों में से किसी का भी प्रारंभिक चरण में पता चल जाता है, तो गर्भावस्था को समाप्त करने का विकल्प संभव है, यदि बाद के चरण में, यदि संभव हो तो डॉक्टर उपचार निर्धारित करता है।
के लिए रक्त परीक्षण।इनमें शामिल हैं: टोक्सोप्लाज्मा, रूबेला, साइटोमेगालोवायरस, दाद और कुछ अन्य संक्रमण। वे न केवल मां के स्वास्थ्य के लिए बल्कि बच्चे के विकास के लिए खतरनाक हैं। यदि किसी महिला को ऐसी बीमारियां हैं जो गर्भावस्था से पहले सूचीबद्ध संक्रमणों का कारण बनती हैं, तो उसे TORCH संक्रमणों के लिए प्रतिरक्षा विकसित करनी चाहिए जो संभावित रूप से भ्रूण के लिए हानिकारक हैं, और रक्त में विशेष एंटीबॉडी मौजूद होंगे - उनकी उपस्थिति इस विश्लेषण का पता लगाने की अनुमति देती है। यदि कोई एंटीबॉडी नहीं हैं, तो डॉक्टर गर्भवती मां को उन निवारक उपायों के बारे में बताएगी जिनका उसे पालन करना चाहिए।
इसके अलावा, प्रसवपूर्व क्लिनिक से संपर्क करने के बाद पहले दो हफ्तों में, एक महिला को एक चिकित्सक, एंडोक्रिनोलॉजिस्ट, नेत्र रोग विशेषज्ञ और ओटोलरींगोलॉजिस्ट से मिलने और एक इलेक्ट्रोकार्डियोग्राम बनाने की आवश्यकता होगी। यदि गर्भवती मां को स्वास्थ्य समस्याएं हैं, तो कोई पुरानी बीमारी, अन्य विशेषज्ञों के परामर्श और गर्भावस्था के दौरान अतिरिक्त परीक्षाएं आवश्यक हो सकती हैं।
यदि गर्भावस्था देर से हो रही है या अन्य संकेत हैं, तो 10वें और 12वें सप्ताह के बीच, डॉक्टर एक कोरियोनिक विलस टेस्ट (पीवीसी) लिख सकते हैं - भ्रूण में गुणसूत्र संबंधी असामान्यताओं को निर्धारित करने के लिए प्लेसेंटल ऊतकों की एक परीक्षा।
"डबल टेस्ट"
11-14 सप्ताह में, गर्भावस्था परीक्षा योजना के अनुसार, पहली स्क्रीनिंग, या "दोहरा परीक्षण" किया जाता है। इसका उपयोग यह पता लगाने के लिए भी किया जाता है कि क्या भ्रूण में डाउन सिंड्रोम जैसी गुणसूत्र संबंधी असामान्यताएं विकसित होने का खतरा है। स्क्रीनिंग में एक अल्ट्रासाउंड, मानव कोरियोनिक गोनाडोट्रोपिन (एचसीजी) के स्तर को निर्धारित करने के लिए एक रक्त परीक्षण और प्लाज्मा (पीएपीपी-ए) द्वारा उत्पादित प्रोटीन शामिल है।
गर्भावस्था जांच: दूसरी तिमाही (सप्ताह 14 से 27)
दूसरी तिमाही में, हर 2-3 सप्ताह में एक स्त्री रोग विशेषज्ञ के पास जाने की सिफारिश की जाती है; 16 वें सप्ताह से, डॉक्टर यह निर्धारित करने के लिए परीक्षा के दौरान गर्भाशय के कोष की ऊंचाई और पेट की मात्रा को मापना शुरू कर देता है कि बच्चा विकसित हो रहा है या नहीं सही ढंग से। ये पैरामीटर प्रत्येक यात्रा पर तय किए जाएंगे। 18-21 सप्ताह में, दूसरी स्क्रीनिंग या "ट्रिपल टेस्ट" किया जाता है। इसकी मदद से एचसीजी, अल्फा-भ्रूणप्रोटीन (एएफपी) और मुक्त एस्ट्रिऑल (स्टेरॉयड हार्मोन) की उपस्थिति फिर से निर्धारित की जाती है। साथ में, ये संकेतक डॉक्टरों को काफी सटीक भविष्यवाणी करने की अनुमति देते हैं। हालांकि, भले ही यह पता चले कि बच्चे में विकृति विकसित होने का जोखिम अधिक है, यह एक वाक्य नहीं है। इस मामले में, अतिरिक्त स्पष्ट अध्ययन किए जाते हैं, उदाहरण के लिए, एमनियोटिक द्रव विश्लेषण (14 वें और 20 वें सप्ताह के बीच)।
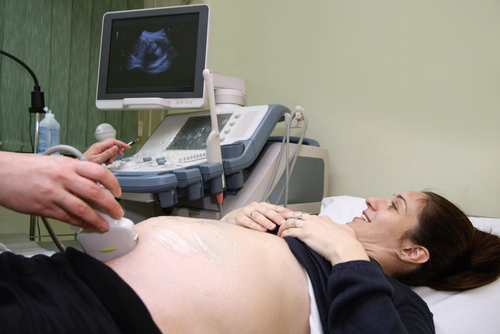
इसके अलावा, 18 वें से 21 वें सप्ताह की अवधि में, एक दूसरा नियोजित अल्ट्रासाउंड किया जाता है, जिसके दौरान प्लेसेंटा और एमनियोटिक द्रव की स्थिति का आकलन किया जाता है, मानदंडों के साथ बच्चे के विकास का अनुपालन, यह निर्धारित करना भी पहले से ही संभव है। बच्चे का लिंग।
गर्भावस्था जांच: तीसरी तिमाही (सप्ताह 28 से 40)
एक नियम के रूप में, 30 वें सप्ताह में, प्रसवपूर्व क्लिनिक डॉक्टर मातृत्व अवकाश जारी करता है और गर्भवती महिला को एक विनिमय कार्ड जारी करता है। 30वें से 34वें सप्ताह तक तीसरी बार अल्ट्रासाउंड किया जाता है - भ्रूण की ऊंचाई और अनुमानित वजन, गर्भाशय में उसकी स्थिति, प्लेसेंटा की स्थिति, एमनियोटिक द्रव की मात्रा और गुणवत्ता, और गर्भनाल के उलझाव की उपस्थिति। इन आंकड़ों के आधार पर डॉक्टर डिलीवरी के तरीके के बारे में सुझाव देते हैं।
32-35 सप्ताह की अवधि में, कार्डियोटोकोग्राफी (सीटीजी) की जाती है - भ्रूण की हृदय प्रणाली के काम और उसकी मोटर गतिविधि का एक अध्ययन। इस पद्धति से, आप यह निर्धारित कर सकते हैं कि बच्चा कितना अच्छा महसूस करता है।
36 वें सप्ताह से जन्म तक, डॉक्टर हर हफ्ते एक निर्धारित परीक्षा आयोजित करता है। बच्चे को जन्म देने की पूरी अवधि के दौरान, स्त्री रोग विशेषज्ञ अतिरिक्त परीक्षण लिख सकते हैं या अन्य डॉक्टरों के परामर्श के लिए गर्भवती मां को भेज सकते हैं - यह सब गर्भावस्था के पाठ्यक्रम की विशेषताओं पर निर्भर करता है।

एक्सचेंज कार्ड भविष्य की मां का सबसे महत्वपूर्ण दस्तावेज है
प्रसवपूर्व क्लिनिक में 22-23 सप्ताह की अवधि के लिए एक एक्सचेंज कार्ड जारी किया जाता है, और इसे हमेशा अपने पास रखना बेहतर होता है। यह एक गर्भवती महिला का एक महत्वपूर्ण चिकित्सा दस्तावेज है, जिसकी आवश्यकता प्रसूति अस्पताल के लिए आवेदन करते समय होगी।
एक्सचेंज कार्ड में तीन भाग (कूपन) होते हैं:
- गर्भवती महिला के बारे में महिला परामर्श से जानकारी। यहां प्रसूति-स्त्री रोग विशेषज्ञ, जो गर्भावस्था की पूरी अवधि में महिला का निरीक्षण करता है, बुनियादी जानकारी दर्ज करता है: गर्भवती मां का व्यक्तिगत डेटा, रक्त प्रकार और अतीत और पुरानी बीमारियां, पिछली गर्भधारण और प्रसव के बारे में जानकारी, परीक्षाओं के परिणाम, परीक्षण , स्क्रीनिंग, अल्ट्रासाउंड, सीटीजी, निष्कर्ष अन्य विशेषज्ञ। इन आंकड़ों की समीक्षा करने के बाद, प्रसूति अस्पताल में डॉक्टर इस गर्भावस्था की विशेषताओं के बारे में सभी आवश्यक जानकारी का पता लगाने और महिला के स्वास्थ्य का आकलन करने में सक्षम होंगे।
- प्रसवोत्तर के बारे में प्रसूति अस्पताल की जानकारी। महिला को प्रसूति अस्पताल से छुट्टी मिलने से पहले डॉक्टर भरता है - जन्म कैसे हुआ और उनके बाद की अवधि, किसी भी जटिलता की उपस्थिति के बारे में जानकारी दर्ज करता है, आगे के उपचार की आवश्यकता के बारे में नोट्स बनाता है। कार्ड के इस हिस्से को प्रसवपूर्व क्लिनिक के डॉक्टर को देना होगा।
- प्रसूति अस्पताल से नवजात के बारे में जानकारी। बच्चे के सभी पैरामीटर यहां दर्ज किए गए हैं: ऊंचाई, वजन, अपगार स्कोर (बच्चे की स्थिति के लिए पांच महत्वपूर्ण मानदंडों का सारांश विश्लेषण) और अन्य। कार्ड के इस हिस्से को बाल रोग विशेषज्ञ को सौंपना होगा जो बच्चे का निरीक्षण करेगा, वह एक मेडिकल रिकॉर्ड बनाएगा और वहां सभी आवश्यक डेटा स्थानांतरित करेगा।
गर्भावस्था के दौरान अनुमानित परीक्षा कार्यक्रम:
|
पंजीकरण के समय (8-12 सप्ताह) |
|
| पंजीकरण के 2 सप्ताह के भीतर |
|
| 11-14 सप्ताह |
|
| 16 सप्ताह |
|
| 18-21 सप्ताह |
|
| 20 सप्ताह |
|
| 22 सप्ताह |
|
| 24 सप्ताह |
|
| 26 सप्ताह |
|
| 28 सप्ताह |
|
| 30 सप्ताह |
|
| 30-34 सप्ताह |
|
| 32-35 सप्ताह |
|
| 36 सप्ताह (और उससे आगे - प्रसव से पहले सप्ताह में एक बार) |
|
